Содержание:
Что используют для диагностики
Поставить диагноз доктору помогает тщательно собранный анамнез, осмотр больного и лабораторно-инструментальные методы. Специалист уточняет, как давно беспокоит это явление и с чем сам человек связывает его появление.
После этого доктор приступает к осмотру, обращая внимание на анатомическое строение и наличие паталогических образований. Для детального осмотра пользуются эндоскопической аппаратурой
Изучить пазухи помогает рентген, КТ или МРТ. Общеклинические анализы позволяют заподозрить воспалительный процесс в организме. Аллергопробы дают возможность установить сенсибилизацию к аллергенам.
Фурункул как причина проблемы
Когда в носу вскрывается фурункул, из носа течет гной. Фурункул возникает только на волосяных поверхностях кожи, в носу он развивается в переднем отделе на боковой, внутренней стенке, на дне носовой полости или на стыке двух стенок. Заболевание развивается вследствие попадания в волосяную луковицу бактерии стафилококка. Это очень серьезное заболевание, которое без должного лечения может вызвать деформацию носа.
На фоне сахарного диабета или слабой иммунной системы могут возникнуть осложнения:
- Пиемия (попадания гноя в кровь).
- Септальный абсцесс.
- Ретроградный тромбофлебит.
- Перихондрит перегородки носа.
- Тромбоз кавернозного синуса.
В большинстве случаев фурункул проходит сам, человек даже не догадывается, что происходит, ощущая незначительную боль. Но гнойные выделения и привкус гноя в носоглотке – серьезный повод немедленно обратиться к врачу. Стандартное лечение состоит из антибиотиков, к которым чувствителен конкретный возбудитель стафилококковой инфекции. При отсутствии прогресса и увеличении фурункула возможно хирургическое вмешательство.
Народные методы могут помочь ускорить созревание фурункула и устранению гноя.
Прикладывайте горячее полотенце к месту созревания фурункула. Процедура длится 10-15 минут и повторяется 3 раза в день. Наносите прямо на фурункул сок чеснока или лука.
Немного об анатомии
Полость носа расположена между глазницами и полостью рта. Наружу она открывается ноздрями, с лежащей же сзади глоткой нос сообщается посредством двух отверстий – хоан.
Задне-верхняя стенка полости носа образована костями, на которых уже непосредственно, с другой стороны, лежит головной мозг. Непосредственно сверху носа, отделяясь одной костной перегородкой, лежит лобная кость. Наружная же стенка образована несколькими костями, основной из которых является кость верхней челюсти.
На костной основе наружных стенок находятся 3 тонкие кости, по форме напоминающих жилище моллюсков-мидий. Они называются носовыми раковинами и разделяют пространство возле наружной стенки на три хода: нижний, средний и верхний. Функции их разные.
Носовые раковины не перекрывают полностью пространство от наружной стенки полости до перегородки носа. Поэтому описанные 3 носовых хода существуют не на всем протяжении «туннеля», который и представляет собой наш нос, а только делят небольшое пространство возле его наружной (то есть, противоположной перегородке) стенки. Воздух же, который человек вдыхает, попадает и в эти ходы, и в свободное пространство рядом – общий носовой ход.
Все кости, (кроме ее нижней стенки), содержат одну или более воздухоносных полостей – придаточных пазух носа. Они имеют костные сообщения с одним из трех носовых ходов – соустья.
Сообщаясь с полостями или какими-либо органами, кости черепа покрыты слизистой оболочкой. Это богато снабженная сосудами ткань, которая при повреждении или воспалении отекает, уменьшая расстояние между собой и близлежащими структурами. Отекая в области соустьев, слизистая оболочка смыкается и разделяет нос с пазухами. Это нарушает носовое дыхание и «замыкает» имеющееся в пазухах воспаление. И если последнее будет иметь гнойный характер, и не будет подавляться антибиотиками, содержимое под давлением постарается найти другой выход, попадая в сосуды головного мозга или непосредственно к его веществу.

Верхняя и средняя носовые раковины – это не отдельные кости, а выросты решетчатой кости. Если они чересчур увеличены, дыхание с одной стороны затруднено.
Слизистая оболочка неоднородна в разных частях носа, что позволяет разделять ее на дыхательную и обонятельную зону. В первой между клетками цилиндрического эпителия, оснащенного ресничками, помогающими выводить попавшую в пыль, находятся клетки, которые вырабатывают слизь.
Последняя нужна, чтоб эффективно связывать микробные и мелкодисперсные частицы, попавшие извне, с воздухом, а потом выводить их наружу. В переднем отделе перегородки, больше справа, расположена особая сеть артерий, в стенке которых мало эластических и мышечных волокон. Поэтому при небольших травмах, его пересушивании воздухом или сосудосуживающими препаратами, подъеме артериального давления возникает кровотечение.
На внутренней поверхности нижней носовой раковины, а также в передних отделах средней раковины находится кавернозная ткань, состоящая из богатых мышечными клетками вен. При попадании на холодный воздух, выполнении мышечных упражнений просвет этих вен изменяется. Соответственно кавернозная ткань набухает, суживая носовой ход, или расширяется, увеличивая ее просвет. Делает она это мгновенно.
Вены, по которым идет отток из полости носа, идут через область неба, а затем отдают веточки, впадающие непосредственно в один из синусов (неспадающуюся крупную вену), расположенных в полости черепа.
Верхний носовой ход – область, где расположена обонятельная зона. Здесь через специальные отверстия в решетчатой кости в полость черепа входят окончания обонятельных нервов. Эта зона непосредственно касается твердой мозговой оболочки, поэтому, если возникает травма или аномалия развития последней, через эти отверстия в нос может вытекать спинномозговая жидкость – ликвор. Такое явление называется ликвореей. Также именно эта зона представляет опасность попадания инфекции из полости носа в полость черепа.
В норме обе половины носа не могут дышать круглосуточно одинаково: то одна, то другая половина дыши лучше, давая возможность отдохнуть соседней половины.
Длительное закапывание носа любыми каплями нарушает движение ресничек на клетках дыхательной зоны носа (см. список всех капель, спреев в нос при насморке).
Прозрачные выделения из носа
Такой симптом характерен для заболеваний, описанных ниже.
Острый ринит
Это то заболевание, которое называют «простудой», и которое возникает вследствие попадания на слизистую оболочку вирусов, реже – бактерий или грибов. Предрасполагают к возникновению острого ринита переохлаждение, снижение иммунитета после принимаемых гормональных или противоопухолевых препаратов, травмы (особенно производственные: при древообработке, на химическом производстве).
Поражаются обе половины носа. Вначале – от нескольких часов до 2 суток – в носу и носоглотке начинает щипать, щекотать, жечь. Появляется недомогание, тяжесть и боль в голове, возникает слабость, снижается аппетит, может подниматься температура.
Через время возникают обильные водянистые сопли из полости носа, носящие серозно-слизистый характер, затрудняется дыхание. Одновременно может ощущаться заложенность и шум в ушах.
На 4-5 сутки болезни прозрачные сопли сменяет густое выделение из носа, становится легче дышать, улучшается общее состояние.
Прекращаются симптомы к 7-10 дню болезни.
Аллергическая форма вазомоторного ринита
Имеется постоянная (круглогодичная), сезонная и профессиональная формы данного заболевания. Первая связана с бытовыми аллергенами, вторая – с цветением определенных растений, третья – с профессиональной деятельностью.
Характеризуется болезнь триадой симптомов, которые наиболее сильны утром:
- Периодически развиваются приступы чихания.
- Из носа появляются сильные выделения «воды».
- Затрудняется дыхание носом, в нем ощущается зуд и щекотание.
Бронхиальная астма, непереносимость препаратов, особенно ацетилсалициловой кислоты, частые бронхиты говорят в пользу вазомоторного ринита.
Начальная стадия любого синусита
Перед тем, как появиться гною или примеси крови и желтого гноя со слизью, гайморит, фронтит, этмоидит или сфеноидит начинается с появления прозрачных слизистых выделений.
Выделения спинномозговой жидкости
Если человек перенес травму черепа, ему приходилось делать операции (в том числе, пункции пазух) на черепе, он переболел менингитом или менингоэнцефалитом, у него стоит диагноз «Гидроцефалия», через дефект в твердой (наружной) мозговой оболочке в полость носа может выделяться ликвор. Это прозрачная жидкость, не слизистая и не похожая на сопли при начальных проявлениях ОРВИ. Выделяется она чаще всего по утрам, сопровождает наклоны туловища и выполнение физических нагрузок.
Такой симптом говорит, что нужно выполнять компьютерную томографию полости черепа, по результатам которой консультироваться с нейрохирургами. Оперативное лечение причины этого состояния обязательно, иначе любой насморк рискует закончиться менингитом или воспалением вещества головного мозга, что смертельно опасно.
Причины заболевания
Врачи выделяют основные причины неприятного запаха из носа:
болезни носоглотки; заболевания, при которых из носа пахнет тухлятиной является главным признаком распознавания недуга; чужеродное тело в носовом проходе – часто встречается у детей; болезни органов и систем — возможно при сахарном диабете, эндокринных нарушениях, почечной недостаточности; острый и хронический ринит, гайморит – при воспалении собирается гной в носовых и гайморовых пазухах, поэтому ощущается неприятный запах из носовых ходов; аллергия; бактериальные инфекции – наиболее частый виновник того, что появляется запах гноя в носу.
Дискомфорт внутриносовой полости вы почувствуете точно — обратите на это внимание.
При болезнях верхних дыхательных путей у пациента может наблюдаться расстройство обоняния – паросмия. Недуг характеризуется тем, что больной ощущает тяжелый аромат гнили, ацетона. Симптомы паросмии проявляются при синуситах, гриппе, черепно-мозговых травмах, психических нарушениях. Основные причины запаха в носу и поражения обонятельных функций вызваны инфекционными заболеваниями носовых пазух при озене. Недуг в начальных стадиях захватывает слизистую плеву, позже костные и хрящевые ткани. К сожалению, до сих пор не выявлены точные причины запаха из носа и возникновения этого недуга. Однако медики называют факторы, которые приводят к озену:
Недоразвитие придаточных и лобных пазух носа. Чрезмерно широкие носовые проходы. Наследственность – атрофический ринит у одного из родителей может вызвать развитие болезни у ребенка. Перерождение слизистой носа.
Существуют и другие причины запаха ацетона в носу:
сильные физнагрузки, особенно при скудном питании. В этом случае выделение аммиака происходит вследствие расщепления жировых отложений; неблагоприятная экологическая обстановка, в том числе плохие жилищные условия, несоблюдение санитарных правил.
Неприятный запах из носа у ребенка, как правило, возникает в возрасте 7-8 лет, чаще у девочек. Наблюдается постоянная заложенность носовых ходов, гнойные выделения. Дети жалуются на головную боль, быструю утомляемость, снижение тонуса, сонливость. Симптомы сходны с обычным насморком, поэтому родители начинают его усиленно лечить, что приводит к осложнению заболевания.
Важно! При запущенной стадия болезни воспаление может распространиться на гортань. . В подростковом возрасте гнойные выделения обычно отсутствуют, но появляются сухие образования в виде корочек, которые покрывают слизистую и вызывают запах из носа у ребенка
Причины гноя в носоглотке вызваны различными факторами, поэтому стоит обязательно посетить врача для установления правильного диагноза и назначения адекватного лечения.
В подростковом возрасте гнойные выделения обычно отсутствуют, но появляются сухие образования в виде корочек, которые покрывают слизистую и вызывают запах из носа у ребенка. Причины гноя в носоглотке вызваны различными факторами, поэтому стоит обязательно посетить врача для установления правильного диагноза и назначения адекватного лечения.
При обследовании больному назначают:
- КТ носовых полостей;
- эндоскопическое изучение носоглотки;
- бакпосев со слизистой носа.
С помощью техники и опыта врач легко сможет диагностировать болезнь.
Лечение
Прежде всего нужно обратиться к участковому терапевту или педиатру, к ЛОР-врачу. Врач должен направить на обследования для выяснения причины заболевания. Рекомендуется пройти риноскопию и эндоскопию носа, рентген пазух, возможно, КТ. Для правильного выбора антибиотика делается бактериальный посев выделений из носа.
Врач назначает лечение в зависимости от выявленной причины заболевания. К любому медикаментозному средству в домашних условиях можно подключать безопасные народные методы, которые помогут избавиться от гноя посредством промываний и ингаляций с использованием средств, обладающих антибактериальными свойствами.

- При любых гнойных процессах носа нужно делать промывания солевым раствором. Его можно купить в аптеке или приготовить дома, размешав в стакане теплой воды ½–1 ч. л. морской соли. Промывать нос слабосоленым раствором разрешается сколько угодно, концентрированным – не более 2–3 раз в день.
- Не менее важной процедурой является промывание носа отварами лекарственных растений: ромашка, мята, эвкалипт, багульник, шалфей. При гайморите полезно дышать над отваром из лавровых листьев, для приготовления которого нужно залить стаканом кипятка 15 листиков. Продолжительность ингаляции – 10 минут.
- Можно ежедневно делать пятиминутные ингаляции над свежеприготовленной кашицей из хрена — прекрасного антибактериального средства. Его резкий запах вызывает раздражение в носу и сильное чихание, что способствует выведению гноя.
- При гайморите на воспаленную пазуху можно положить кашицу из лука и меда. Держать средство 5 минут. Мед и лук предотвращают рост вирусов и бактерий, снимают воспаление. Над этой же кашицей можно подышать минут 10–15.
- Излюбленные народные средства – это содержащие фитонциды лук и чеснок. Они справляются с инфекцией и заметно укрепляют иммунитет, поэтому их ежедневное употребление в пищу оправданно.
Мы не можем рекомендовать какое-либо аптечное лекарственное средство для устранения неприятного запаха из носа — все зависит от причины. Но в любом случае, при гнойном процессе нужно устранить источник воспаления и лишь затем, при необходимости, продолжать лечение антибиотиками.
Что делать при появлении выделений
Лечение выделения из носа зависит от их причины, которую точно может установить только ЛОР-врач, иногда – только с помощью таких дополнительных исследований, как компьютерная томография носа и придаточных пазух. Но первые действия можно сделать и дома, в зависимости от характера соплей.
Если причина выделений неясна, но они прозрачны:
- Как можно чаще промывайте 0,9% раствором натрия хлорида, особенно если есть подозрение на то, что сопли спровоцированы вирусом или аллергеном. Оптимально выполнять это действие как можно чаще, чтобы «вымыть» возможный патоген или аллерген со слизистой оболочки. Дополнительно можно выполнять ингаляции с физраствором с помощью небулайзера. У маленьких детей применение спреев для промывания носа неприменимо вследствие вероятного развития отита при попадании раствора в слуховую трубу.
- Исключите все возможные аллергены, уберите потенциальные аллергены из диеты.
- Выпейте антигистаминное средство (Фенистил, Супрастин, Эриус) в возрастной дозировке.
- Закапайте нос разрешенным по возрасту сосудосуживающим средством. Делать так нужно трижды в день, но не более 3 дней.
При развитии симптомов интоксикации (тошнота, слабость, снижение аппетита) или появлении желтых, белых, зеленых, оранжевых, коричневых или смешанных выделений:
- срочно обратитесь к врачу;
- не грейте область носа;
- для снижения температуры или обезболивании можно принять «Найз» или «Нурофен» в возрастной дозировке. «Аспирин» или ацетилсалициловая кислота недопустимы для применения, особенно в детском возрасте;
- в экстренных ситуациях, когда попасть к врачу в течение этих суток не получится, промывайте нос физраствором или другим солевым раствором, после чего нужно лечь, закапать в ноздрю 2 сосудосуживающие капли, после чего запрокинуть голову, повернуть ее в «больной» бок и полежать так 10 минут. Проделать так с другой ноздрей.
После этого можно капать каплями с антибиотиком: «Ципрофлоксацин», «Окомистин», «Диоксидин». Можно закапывать с теперь открывшимися соустьями раствор фурациллина водный или приготовленные из ампул с антибиотиками капли. Лучше проконсультироваться по этому поводу с ЛОРом хотя бы в телефонном режиме.
Лечение
Чтобы облегчить состояние больных, ЛОР-врачи рекомендуют использовать капли в нос. Перед их применением следует очистить носовую полость и промыть ее солевым раствором – «Аквалором», «Аквамарисом», «Долфином». Только после проведения очищающих процедур можно применять лекарство.

Сосудосуживающие капли и спреи для носа, попадая на слизистую оболочку, воздействуют на кровеносные сосуды, сужают их и устраняют отек. Дыхание через нос становится свободным. Использование сосудосуживающих препаратов дает лишь временный эффект. Постоянное их применение может навредить здоровью. Сосудистая стенка перестает самостоятельно поддерживать оптимальный тонус. Отмена препарата становится причиной постоянного насморка.
В аптечной сети продается большое количество средств из этой группы – «Отривин», «Ксилометазолин», «Тизин».
Для того, чтобы навсегда избавиться от насморка, необходимо выяснить его причину и бороться именно с ней.
Для лечения прозрачных выделений из носа больным назначают противовирусные или антигистаминные препараты местно в виде капель и внутрь в виде суспензий и таблеток. Противоаллергические спреи в нос – «Кромоглин», Кромогексал», «Фликсоназе», противовирусные капли – «Гриппферон».
Лечение гнойных, зелено-желтых выделений проводят с помощью антибиотиков – антибактериальные спреи в нос «Изофра», «Полидекса».
При гайморите необходимо обеспечить отток гноя из воспаленной пазухи, нормализовать вентиляцию и подавить рост и размножение патогенных бактерий. Больным проводят пункцию гайморовой пазухи, назначают антибиотики широкого спектра действия, местно — антисептические растворы для промывания носа и сосудосуживающие капли, облегчающие носовое дыхание.
«Эуфорбиум композитум» – гомеопатический спрей, предназначенный для лечения насморка у детей. Компоненты препарата восстанавливают слизистую носа и устраняют признаки воспаления.

Обязательно следует посетить ЛОР-врача, если выделения:
- Имеют неприятный запах и любой цвет, кроме белого и желтого,
- Сопровождаются лихорадкой,
- Являются результатом черепно-мозговой травмы,
- Длятся более 3 недель.
Физиотерапия широко используется для лечения ринита и его проявлений. Больным назначают лазерное и ультразвуковое лечение, , электрофорез, ультрафиолетовое воздействие, иглорефлексотерапию. Дополнить и ускорить лечение можно, регулярно выполняя дыхательные упражнения.
Народная медицина
Традиционную терапию выделений из носа дополняют народными средствами.
- Из эвкалиптового масла готовят капли, обладающие антисептическим и бактерицидным действием, уменьшающие секретообразование и облегчающие носовое дыхание.
- Прогревания носа снимают отек и уменьшают прочие признаки воспаления. Нагревают мешочек с солью и прикладывают к переносице. С этой же целью используют вареное яйцо.
- Чтобы эффект от медикаментозного лечения наступил как можно раньше, больным рекомендуют парить ноги, принимать горячие, солевые ванны, спать в теплых носках с горчицей.
- Для стимуляции иммунитета полезно пить напитки, содержащие витамин С — апельсиновый сок, чай с лимоном, морс из клюквы, компот из смородины.
- Детям полезно промывать нос соленой водой, настоем ромашки. Избавиться от желтых выделений поможет капелька туевого или облепихового масла, закапанная в нос.
- Природные антибиотики содержатся в свежем соке некоторых овощей и фруктов — свеклы, моркови, картофеля. Сок отжимают, разводят водой и закапывают в нос больного ребенка.
- Сок алоэ, разбавленный с водой в пропорции 1 к 1, вызывает чихание и очищает нос.
Гной в пазухах носа
Появление гноя в пазухах носа является следствием заболеваний простудного характера. Очень часто их появлению не уделяется должного внимания, поскольку насморк, чиханье и тому подобные симптомы серьёзной проблемой не выглядят. Часто люди переносят их на ногах.
Опасность представляют осложнения простудных заболеваний, среди которых важное место занимает гайморит. Именно его течение сопровождается появлением гноя в носовых пазухах.
Гной в носу причины
Появление гноя в носовой полости может быть вызвано разными причинами. Одной из них является гнойный ринит. Представляет из себя одно из осложнений вирусного ринита. Объясняется присоединением к основному заболеванию вирусных микроорганизмов. Может стать следствием переохлаждения, травмы, а также понижения защитных функций всего организма.
Другой распространённой причиной появления гноя в носу является фурункул. Гной из носа может выделиться при его вскрытии. Его появление вызывает стафилококковая инфекция и последствия его появления могут быть серьёзными, вплоть до потери обоняния.
Гной в носу лечение
Лечение болезней, сопровождающихся появлением гноя в носоглотке должно выполняться по рекомендации и под наблюдением опытного врача. При применении полоскания в случае аллергической формы ринита можно только усложнить общую ситуацию.
Гной в носу как правило лечится промываниями, назначить их может врач в районной поликлинике. Кроме того, промывание может быть заменено выдавливанием гноя при помощи палочки из ваты, вымоченной в люголе. Также не следует делать это дома, лучше всего подобную процедуру проведёт врач ЛОР. Если не получится это сделать, лучше всего полоскать горло разбавленным люголем.

Как лечить
Чтобы вылечить патологию, должна быть четко установлена ее причина. Если эта проблема появилась при насморке и самочувствие больного в порядке, то это признак того, что она перешла в завершающую стадию, и не требует смены лечения.
Лечить гайморит и другое воспаление пазух, которое сопровождается таким отделяемым и другими симптомами интоксикации нужно более серьезно. Что используют:
1
Антибиотики. Назначают курс антибактериальных препаратов пенициллинового или цефалоспоринового ряда. При аллергии прибегают к макролидам.
2
Жаропонижающие и противовоспалительные средства. Помогают убрать болевой синдром и улучшить самочувствие больного.
3
Антигистаминные. Применяют для снятия отечности.
4
Иммунокорректоры назначают пациентам с ослабленным иммунитетом и при присоединении грибковой микрофлоры.
5
Муколитики. Когда человека беспокоят липкие, густые трудновыводимые выделения назначают эту группу лекарств, чтобы помочь их удалить из организма. Эта группа медикаментов, хорошо помогает, когда сопли не высмаркиваются.
- Используют различные виды этих средств, как антибактериальные типа Изофра, так и сосудосуживающие, чтобы просто убрать отёчность и симптомы.
- Кремы и мази. Пользуются ими реже. В ноздри закладывают антибактериальные и противовоспалительные лекарства.
- Промывания самостоятельно или в условиях врачебного кабинета (ЛОР процедура «Кукушка»).
Дополнительно назначают физиопроцедуры, подобранные специалистом, например магнитолазеротерапию.
Важно! При гнойных выделениях крайне не рекомендуется выполнять тепловые процедуры, а также посещать сауну или баню. Эффектом от такого лечения станет распространение инфекции и развитие жизнеугрожающих осложнений.
Желтые выделения из носа основные причины

В каких случаях течет желтая жидкость:
1
Киста. Желто-оранжевые янтарного цвета сопли бывают Это образование представляет собой полость разных размеров, которая ограничена стенками. При натуживании, чрезмерном сморкании и других физических усилиях такая киста разрывается и лопается.
В этих ситуациях у человека вытекает оранжевая вода, которая сильно пугает его. Угрозы для здоровья такой разрыв кисты не представляет. Ее стенки спадаются, но через время она наполняется опять и эпизод истечения оранжевой жидкости из ноздри повторится.
2
Хронические процессы в полости и пазухах. Вялотекущие воспалительные болезни этой области могут ничем не проявлять себя кроме желто-зеленых соплей у взрослого, которые беспокоят преимущественно по утрам.
3
Аллергия. Различные типы аллергенов вызывают появление прозрачной водянистой жидкости. Это специфическая сосудистая реакция на попадание чужеродного вещества в организм. Через несколько дней к такому процессу присоединяется бактериальная инфекция и прозрачное отделяемое станет янтарного оттенка.
4
Длительное курение. Табак и его примеси, оседающие на слизистой глотки, вызывают появление такой слизи.
5
Применение некоторых капель. Некоторые люди предпочитают предупреждать патологию еще на ранних этапах и закладывают и закапывают различные профилактические и лечебные средства, например, Протаргол.
Смешиваясь с естественной слизью, такие капли окрашивают ее в разные оттенки. После чего пациенты нередко наблюдают, как текут желто-коричневые выделения из носа.
Чем лечить желтые сопли
Вылечить эту проблему можно, только зная ее причину и применив комплексный подход. Как лечить болезнь, зависит от диагноза. Так, для устранения ринолита проводят оперативное вмешательство, если инородный предмет прочно прирос к слизистой.
Лечение воспалительных заболеваний, типа гайморита, аденоидов, запущенного насморка требует терапии консервативными средствами.
Пациентам назначают антибиотики, противоотеченые и противовоспалительные медикаменты. Местно используют капли и спреи. Применяют промывания и полоскания увлажняющими, солевыми и антисептическими растворами.
В случаях осложнений синуситов рекомендуют пункцию пазухи или даже оперативное вмешательство. Когда такое отделяемое развилось вследствие неправильного микроклимата в жилом помещении или длительного курения, то достаточно смены образа жизни, чтобы болезнь прошла сама собой.
Хронические процессы в этой области требуют доскональной диагностики и изучения микрофлоры и ее чувствительности к препаратам. Только в этом случае удается добиться стойкой ремиссии заболевания.
При аллергическом рините стараются устранить контакт с причинным аллергеном. Также больному подбирают симптоматическую терапию, которая поможет облегчить течение патологии. При присоединении бактериальной инфекции в курс лечения добавляют антибиотики и противовоспалительные препараты.
Народная медицина
Лечение народными средствами хорошо работает в схеме комплексной терапии или вне обострения при хронических процессах. При ярком воспалении применение исключительно народных рецептов, только ухудшает ситуацию.
Хороший эффект может дать проведение ингаляций: паровых или с помощью небулайзера. Паровые ингаляции выполняют с отварами целебных трав и эфирными маслами. Такой вид процедур запрещено проводить у детей.
Для этой категории маленьких пациентов используют ингаляции с помощью небулайзера. В терапии насморка в нем распыляют физиологический раствор или лекарства с антибактериальным и муколитическим действием.
Для избавления от этой напасти стоит воспользоваться проверенными народными средствами, приготовленными дома:
1
и ромашки. Добавить чайную ложку сока каланхоэ в полстакана отвара ромашки. Закапывать такие капли 2-3 раза в день по целой пипетке в течение недели.
2
Капнуть в ноздри по 1-2 капли масла туи. Это лекарство облегчит носовое дыхание, устранит заложенность и продезинфицирует воспаленную слизистую.
3
Промывания солевыми жидкостями, отварами целебных трав или слабым раствором пищевой соды.
4
Отвар липовых цветков (чайная лодка сухих цветков заваривается в двух стаканах кипятка и настаивается полчаса) смешивают с медом, и пьют несколько раз в день
Такой чай укрепляет естественные защитные силы организма.
Внимание! Некоторые народные рекомендации категорически не подходят для лечения таких соплей. Так, прогревания сваренными яйцами или мешочками с горячей солью вызывает распространение гнойного процесса и развитие осложнений.
Желтые и зеленые сопли у взрослого бывают следствием различных заболеваний. Для подбора эффективного лечения нужно установить причину болезни и подобрать правильные средства. Залогом успешной терапии является соблюдение требований по продолжительности приема лекарств и определенный режим.
Причины и провоцирующие факторы

Гнойные процессы в носу могут быть спровоцированы респираторными и стоматологическими заболеваниями, аллергическими реакциями и травмами. Нарушение функций носоглотки приводит к снижению местного иммунитета. Это в свою очередь стимулирует процесс размножения условно-патогенных микроорганизмов в слизистой респираторного тракта. К наиболее вероятным причинам образования гноя в придаточных пазухах и полости носа относятся:
Риносинусит
Синусит (риносинусит) — воспаление слизистых оболочек одной или нескольких околоносовых пазух. Чаще всего болезнь развивается на фоне гриппа, аллергии, вялотекущего насморка и травм носовой перегородки. В зависимости от места локализации очагов поражения, выделяют следующие виды синуситов:
- гайморит (максиллит) — воспаление парных верхнечелюстных околоносовых пазух, которые расположены с правой и с левой стороны от носовой перегородки;
- сфеноидит — воспаление клиновидной околоносовой пазухи, которая расположена в основании черепа; редкое заболевание, неадекватное лечение которого чревато поражением зрительного нерва, гипофиза и сонных артерий;
- этмоидит — острое или вялотекущее воспаление решетчатого лабиринта, который находится в черепе у самого основания носа;
- фронтит — воспаление одной или двух лобных пазух, которые располагаются в толще черепа на уровне надбровных дуг.
Недомогание, головные боли, гнойные выделения из носа и повышенная температура — основные симптомы развития синусита.
Характер болей зависит от того, в каком именно месте локализуется гнойное воспаление. При пальпации зон поражения дискомфорт усиливается (гайморит — щеки, фронтит — надбровья).
Назальный полип
Назальный полип — доброкачественная опухоль, которая представляет собой разрастание слизистой оболочки. Зачастую опухоли локализуются в решетчатом лабиринте или верхнечелюстных (гайморовых) пазухах. Симптомами возникновения полипов в носовой полости являются:
- заложенность носа;
- головные боли;
- снижение обоняния;
- затрудненное носовое дыхание.
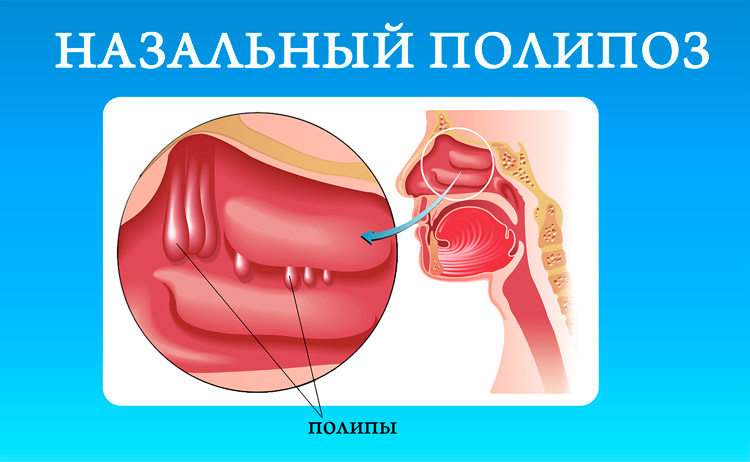
Полипы, образующиеся в решетчатом лабиринте, могут спровоцировать развитие неаллергической астмы.
Причины появления доброкачественных опухолей в носоглотке до конца не изучены. Однако в большинстве случаев их обнаруживают у людей, страдающих аллергическим ринитом. Полипы закупоривают устье придаточных пазух, что препятствует оттоку слизи. Со временем это приводит к воспалению мягких тканей, вследствие чего из носового канала начинает эвакуироваться гной.
Респираторные заболевания
Респираторные заболевания — наиболее вероятная причина возникновения гнойного воспаления в носовой полости. Проникновение любой инфекции в дыхательные пути приводит к снижению иммунитета, что дает «зеленый свет» для развития микробов в слизистых оболочках носоглотки. Если в носу появился желто-зеленый экссудат и неприятный гнилостный запах, причиной тому могли стать:
- бактериальный ринит;
- гнойный фарингит;
- фолликулярная ангина;
- ОРВИ;
- дифтерия.
Лечение основного заболевания и побочных проявлений воспаления в носоглотке позволяет устранить неприятные симптомы без каких-либо последствий. При этом следует помнить, что несвоевременное уничтожение возбудителей болезни чревато распространением инфекции и ухудшением самочувствия больного.
Травмы носовой перегородки
Искривления носовой перегородки, спровоцированные травмами, затрудняют отток вязкого секрета из околоносовых пазух. В связи с этим существенно повышается вероятность образования очагов воспаления в мягких тканях. Дело в том, что носовая слизь является подходящим субстратом для размножения болезнетворных микробов, которые и способствуют образованию гноя в носу.
К основным симптомам, указывающим на деформацию носовой перегородки, относятся:
- хронический насморк;
- головные боли;
- храп;
- снижение обоняния;
- сухость в слизистой носа.
Травмы носовой перегородки могут стать причиной развития тонзиллита, синусита и вазомоторного насморка. Если воспаление было спровоцировано разрушением костно-хрящевых структур в носовой полости, лечение будет заключаться в проведении септопластики или ринопластики. Целью хирургической операции является восстановление носового дыхания и правильной формы носовой перегородки.

