Содержание:
Причины
Медики часто произносят мудрую фразу: «Лечить нужно не кашель, а его причины». Чаще всего подобный симптом встречается у деток от четырёх месяцев и до пятилетнего возраста. Для годовалого ребёнка нередко состояние, когда малыш страдает лающим кашлем, который является проявлением острого ларингита во время вирусной инфекции.
Обычно годовалого малыша перестают прикладывать к груди, исчезает материнский иммунитет у детей, они становятся более уязвимыми для всевозможных инфекций. Причина в том, что для детей характерна узкая гортань, а воздействие микробов (бактерий или вирусов) вызывает воспаление и отёк слизистой оболочки гортани.
Вредоносные микроорганизмы попадают в дыхательные пути ребёнка, вызывая воспаление тканей с последующим отёком и выделением экссудата. В результате у детей уменьшается гортанный просвет и происходит недостаточное поступление воздуха в лёгкие. У ребенка происходит раздражение кашлевых рецепторов, рефлекторно сокращаются мышцы лёгких, бронхов и грудной клетки, начинается кашель.
Сам по себе кашель является полезным рефлексом, так как его ключевая роль – освободить дыхательные пути от бактерий и слизистого содержимого, улучшить процесс дыхания.
Так происходит, если кашель у детей влажный, с выделением мокроты. Но сухой лающий кашель у ребёнка, чаще ночью, не несёт облегчения больному, а лишь истощает и выматывает его силы.
У грудного малыша сильный лающий кашель часто является защитной реакцией в результате попадания соринок или пылинок в дыхательные органы, что не представляет опасности для малышей, и в этом случае ребёнка нет необходимости лечить.
Вместе с тем, если у грудного младенца внезапно начался приступообразный лающий кашель, это может говорить о попадании инородного предмета в органы дыхания малыша. Также подобный симптом у грудного ребёнка может вызвать слишком сухой воздух, запах табака или другой резкий запах.
Как ещё устранить бронхоспазм
Если затруднённое дыхание вызвано бронхитом или простудным заболеванием, то его можно облегчить при помощи ножных ванночек и горчичников.
Ножные ванночки
В таз или небольшое ведро наливают воду температурой 37 градусов и добавляют немного горчичного порошка. Больного ребёнка усаживают на стульчик, опускают ему ножки в ведро с водой и сверху прикрывают полотенцем. Процедура продолжается 20 минут, за это время температуру воды в ведре необходимо постепенно повысить до 40 градусов.
После процедуры ножки малыша вытирают насухо и растирают подошву скипидарной мазью. Поверх надевают хлопковые носочки.
Горчичники
Нормализовать дыхание у детей помогают и горчичники. Деткам младшего возраста горчичные компрессы ставят обратной стороной или через слой марли. Продолжительность процедуры не должна превышать 5 минут. После горчичников спинку малыша вытирают насухо и надевают на ребёнка хлопковую футболку.
Тяжёлое дыхание у ребёнка должно быть поводом для обращения к врачу. Только доктор может точно определить причину недомогания и назначить корректное лечение.
Лечение
Самое главное — лечение тахипноэ непременно необходимо привязывать к проявлениям вызывающего его основного заболевания. Когда у ребенка наблюдаются приступообразные всплески учащенного дыхания, никак не вызванные естественными причинами, нужно посетить врача, особенно, когда одновременно проявляется:
- Общая слабость;
- Сухость в полости рта;
- Определенный дискомфорт, а также грудные боли;
- Ощущение паники, а также иные симптомы.
В подобных ситуациях тахипноэ может вызываться развитием какого-то определенного заболевания, поэтому его лечение необходимо выполнять одновременно с терапией болезни.
Молодым родителям обязательно нужно знать, чем опасен отек гортани малыша.
Непременно прочитайте о правильном лечении ларингита.
- Психиатру;
- Детскому кардиологу;
- Специалисту по аллергиям;
- Пульмонологу.
Чтобы гарантировать кратковременное устранение возникшего приступа, следует использовать пакет из бумаги, которым обеспечивается гармонизация находящегося в детской крови равновесия газов. Одной рукой сжимаются края пакета, пальцем выполняется в нем дыхательное отверстие.
После этого требуется приложить этот пакет к детскому рту, заставляя малыша в него дышать, не поглощая воздух снаружи. Такие процедуры необходимо выполнять около пяти минут. Когда подобный терапевтический сеанс не способствует восстановлению естественного ритма дыхания, требуется непременно посетить доктора.
Тяжелое дыхание у ребенка причины одышки и кашля во сне у грудничка

К дыханию маленького ребенка стоит отнестись с особым вниманием. Ведь малыш не может пожаловаться на физический дискомфорт, а единственным доступным для него способ донести информацию является плач.
Ощущения нехватки воздуха у ребенка могут привести к одышке и затрудненному дыханию. Причинами подобных проблем могут стать как инфекционные и простудные заболевания, так и дефекты в развитии легких или сердечная недостаточность. При возникновении опасений стоит обязательно рассказать о них врачу-педиатру на регулярном осмотре.
Является ли частое дыхание новорожденного во сне нормой?
Стоит отметить, что во сне груднички, в отличие от взрослых, дышат неравномерно и прерывисто. Из-за потоков воздуха слизистая в носоглотке может высыхать, тогда дыхание кажется сиплым или сопровождается звуками, похожими на храп.
Новорожденные делают вдохи и выдохи чаще взрослых, поэтому причин для беспокойства здесь нет. Для сравнения можно привести данные статистики, согласно которым малыш в возрасте 6 недель дышит в 1,5 раза чаще годовалого ребенка и почти в 3 раза чаще взрослого. Нормой для грудничка считается 40 — 60 вдохов в минуту.
Учащенное дыхание (тахипноэ) у маленьких детей связано с несовершенством дыхательной системы, но по мере взросления ребенка все должно прийти в норму. Тахипноэ новорожденных можно наблюдать не только во сне, но и в периоды наивысшей физической активности.
Такое состояние является нормой как для недоношенных, так и рожденных в срок детей.
Решить проблему похрапывания у малышей поможет комнатный увлажнитель воздуха. Небольшой аппарат можно разместить на тумбочке недалеко от кроватки. Влажность воздуха в помещении должна быть не ниже 50 — 60%, а температура в пределах 18 — 24 градусов.
Также стоит позаботиться об удобной одежде для сна и следить за тем, чтобы малыш не перекатывался на живот.
Сразу после рождения ребенок не умеет осознанно поворачивать голову и может уткнуться носом в постельные принадлежности, по этой же причине педиатры не рекомендуют покупать малышу подушку в первый год жизни.
Возможные причины затрудненного дыхания грудничка
Одышка и затрудненное дыхание могут возникать у детей вследствие болезни или аллергической реакции. В обоих случаях требуется консультация врача и назначение дальнейшего медикаментозного лечения.
Медицинская помощь необходима ребенку в следующих случаях:
- одышка возникает резко, без видимых причин и не прекращается;
- малыш дышит, находясь вертикально, а в положении лежа дыхание заметно затрудняется;
- у ребенка синеют губы и язык, быстро меняется цвет лица;
- малыш дезориентирован в пространстве;
- дети старшего возраста не могут говорить и глотать.
Если затрудненное дыхание продолжает нарастать, а ребенок демонстрирует признаки удушья, то помощь нужна немедленно.
При отсутствии вышеперечисленных симптомов следует попытаться определить другие проявления, указывающие на заболевание. Если малыш испытывает трудности дыхания регулярно, и в таких приступах наблюдается некая закономерность, причиной может оказаться бронхиальная астма.
Тяжелое дыхание у ребенка возникает и при простуде. В таких случаях у детей наблюдают сухой кашель и повышенную температуру. Помешать малышу свободно дышать может банальный насморк. После перенесенного бронхита кашель и трудности дыхания могут сохраняться до двух месяцев.
Существует целый ряд заболеваний с симптоматикой проблем дыхания:
- Пневмония. Дети часто жалуются на недостаток воздуха, из-за чего начинают дышать чаще и глубже.
- Туберкулез. Наблюдается потеря аппетита, шумное дыхание и кашель.
- Сердечно-сосудистые заболевания. При проблемах в системе кровообращения организм постоянно находится в состоянии кислородного голодания. Легкие начинают работать чаще, чтобы насытить ткани и органы кислородом.
- Проблемы нервной системы. Повышенная возбудимость приводит к частым истерикам и волнениям у малыша. При продолжительном плаче дыхание становится шумным и затрудненным, возможно также нарушение сна, рвота, потеря аппетита и сильные головные боли.
Самостоятельно определить причину затрудненного дыхания у новорожденного практически невозможно. Только своевременное обращение к специалисту поможет установить симптомы заболевания, пройти необходимые исследования и разработать схему эффективного и безопасного лечения.
С такой точкой зрения трудно не согласиться, ведь раннее диагностирование и профилактика болезней могут предотвратить развитие серьезных хронических заболеваний.
Симптомы болезни
Такое дыхание легко определить по явным показателям общего заболевания — появлению сухого напряженного кашля, одышки. В небольшой степени может увеличиться температура. Но данные признаки свойственны простой ОРВИ. В большинстве случаев вследствие неверно назначенной терапии ОРВИ завершается бронхитом.
Обычно доктор при обследовании и прослушивании в зоне грудной клетки слышит жесткое дыхание в легких. На первом этапе недомогания хрипы, как правило, не слышны. При обостренном течении болезни самочувствие больного может ощутимо усугубиться: начинается мокрый кашель с тяжело отделяемой мокротой, и повышается температура тела. Вероятно даже возникновение астмы.
У пациентов-аллергиков в результате контакта с раздражителем может появиться бронхит и без температуры. Диагностировать данное заболевание очень просто: у больного наблюдается сильный кашель, слезятся глаза после контактирования с аллергеном.
Насморк и заложенность носа
И если для взрослого человека это неприятно, то для грудного ребёнка заложенный нос — целая проблема. Так как новорождённый ребёнок не умеет дышать ртом, заложенность носа у грудничка может стать причиной отказа от груди, беспокойства, нарушения сна.
Насморк и заложенность носа у грудничка также может быть из-за аллергии, прорезывания зубов, сухого и пыльного воздуха, но самой частой причиной становится ОРВИ. Осложняют ситуацию и анатомические особенности младенцев. Сама полость носа короче и уже, чем у взрослых людей. Резко сужены носовые ходы, слизистая оболочка носа нежная, легкоранимая.
У ребёнка заложен нос — что делать?
Что понадобится:
1. Промывание носа каждые 2 — 3 часа. Для промывания подходит любой солевой раствор (физиологический раствор, Ринорин, Аквалор беби, Отривин беби). Если у вас ребёнок до года, отдайте предпочтение каплям.
2. Аспиратор. Это приспособление продаётся в аптеке, вариантов множество:
- аспиратор в виде спринцовки – старое доброе приспособление, знакомое всем, в том числе нашим мамам и бабушкам. Но, увы, они дёшевы и неэффективны;
- механические аспираторы состоят из трубочки, контейнера для сбора слизи и сменного фильтра;
- электрические аспираторы – самые простые в применении. Трубочку вводят в нос ребёнку, нажимают кнопку, и аспиратор всё делает сам.
Что делать:
- Каждые 2 — 3 часа промывать нос солевым раствором, закапывая по 7 — 8 капель в каждую ноздрю.
- Детям, умеющим сморкаться, нужно объяснить, что делать. Малышам, не умеющим сморкаться, необходимо удалить слизь аспиратором или ватной турундой.
- Помещение, в котором находится ребёнок, должно быть проветрено, хорошо убрано, увлажнено, в комнате не должно быть посторонних запахов.
- Спать ребёнку лучше с приподнятым изголовьем.
- Обратитесь к своему врачу для осмотра и дальнейших рекомендаций.
Будьте осторожны с сосудосуживающими каплями. Не всем и не всегда можно их использовать.
Если вам назначили такие капли, строго соблюдайте рекомендации врача по их применению.
Особенности
Дети дышат совсем не так, как взрослые. Во-первых, у малышей дыхание более поверхностное, неглубокое. Объем вдыхаемого воздуха будет увеличиваться по мере роста ребенка, у малышей он совсем небольшой. Во-вторых, оно более частое, ведь объем воздуха пока невелик.
Дыхательные пути у детей более узкие, в них есть определенный дефицит эластической ткани.
Это зачастую приводит к нарушению выделительной функции бронхов. При простуде или вирусной инфекции в носоглотке, гортани, в бронхах начинаются активные иммунные процессы, направленные на борьбу с проникшим вирусом. Вырабатывается слизь, задача которой помочь организму справиться с болезнью, «связать» и обездвижить чужеродных «гостей», остановить их продвижение.
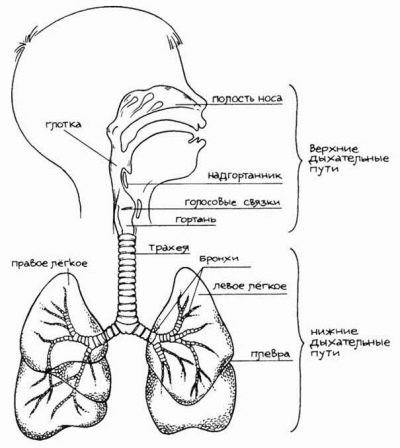
В силу узости и неэластичности дыхательных путей отток слизи бывает затруднен. Наиболее часто проблемы с органами дыхания в детстве испытывают ребята, родившиеся недоношенными. Из-за слабости всей нервной системы в целом и дыхательной системы в частности, у них значительно выше риски развития серьезных патологий — бронхита, пневмонии.
Дышат малыши в основном «животом», то есть в раннем возрасте из-за высокого расположения диафрагмы преобладает брюшное дыхание.
В 4 года начинает формироваться грудное дыхание. К 10 годам большинство девочек дышат грудью, а большинство мальчиков имеют диафрагмальное (брюшное) дыхание. Потребности ребенка в кислороде значительно выше, чем потребности взрослого человека, ведь малыши активно растут, двигаются, у них в организме происходит значительно больше трансформаций и изменений. Чтобы обеспечить все органы и системы кислородом, малышу нужно чаще и активнее дышать, для этого в его бронхах, трахеях и легких не должно быть патологических изменений.
Любая, даже незначительная, на первый взгляд, причина (заложен нос, заболело горло, появилось першение), может осложнить детское дыхание. Во время болезни опасно не столько обилие бронхиальной слизи, сколько ее способность быстро загустевать. Если при заложенном носике малыш ночью подышал ртом, то с большой долей вероятности, на следующий день слизь начнет густеть и пересыхать.


Нарушить внешнее дыхание ребенка может не только заболевание, но и качество воздуха, которым он дышит. Если климат в квартире слишком жаркий и сухой, если родители включают в детской спальне обогреватель, то проблем с дыханием будет в разы больше. Слишком влажный воздух тоже не пойдет на пользу малышу.
Кислородная недостаточность у детей развивается быстрее, чем у взрослых, и для этого совсем не обязательно наличие какой-то серьезной болезни.
Иногда бывает достаточно небольшой отечности, незначительного стеноза, и вот уже у карапуза развивается гипоксия. Абсолютно все отделы детской дыхательной системы имеют существенные отличия от взрослой. Именно этим и объясняется, почему дети до 10 лет чаще всех болеют респираторными недугами. После 10 лет заболеваемость идет на спад, за исключением хронических патологий.
Основные проблемы с дыханием у детей сопровождаются несколькими, понятными каждому родителю, симптомами:
- у ребенка дыхание стало жестким, шумным;
- малыш дышит тяжело — вдохи или выдохи даются с видимым трудом;
- изменилась частота дыхания — ребенок стал дышать реже или чаще;
- появились хрипы.
Причины таких изменений могут быть различными. И установить истинные способен только врач в тандеме со специалистом лабораторной диагностики. Мы же постараемся в общих чертах рассказать, какие причины наиболее часто лежат в основе изменения дыхания у ребенка.
Характеристика недуга
Грипп
На начальной стадии болезни наблюдаются мышечная и суставная боль. Затем появляются сухой кашель с одышкой, боль в горле, интоксикация организма. Болезнь входит в группу острых вирусных инфекций — ОРВИ и поражает верхние и нижние дыхательные пути. При правильном лечении течение недуга не превышает неделю.
Бронхит
Бронхит является инфекционным заболеванием, сопровождающимся воспалением слизистых тканей бронхов. Пациент постоянно ощущает нехватку воздуха. Одышка наступает даже после незначительных физических нагрузках. Для недуга характерны низкий с отделением мокроты, повышение температуры тела, слабость, заложенность носа.
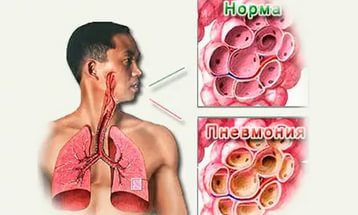
Пневмония
Пневмония характеризуется воспалительными процессами в легочных тканях, при которых альвеолы заполняются жидкостью. Первые признаки болезни напоминают обычную простуду. Больного беспокоит сухой, , который со временем переходит в мокрую форму с «ржавой» мокротой.
Бронхиальная астма
Бронхиальная астма — это хроническое заболевание, при котором наблюдаются одышка, , свистящее дыхание, избыточная выработка слизи. Болезнь бывает трех видов: аллергической, неаллергической, смешанной.
Ларинготрахеит
Ларинготрахеит — заболевание, возникающее на фоне простуды. Ребенок ощущает боль в груди и дискомфорт при глотании. У него появляются сухой раздражающий кашель в утреннее и ночное время суток, першение и боль в горле, заложенность носа, одышка. При этом присутствует небольшое количество слизистой мокроты, которая при наличии бактериальной инфекции приобретает гнойный характер. Острое течение болезни часто сопровождается увеличение шейных лимфатических узлов.
Коклюш
Коклюш – это острое инфекционное заболевание, передающееся воздушно-капельным путем. Коклюшная болезнетворная палочка попадает на слизистые оболочки гортани, трахеи и бронхов. Недуг имеет особенности: у пациента присутствует сильный приступообразный кашель с вязкой прозрачной мокротой, нарушенное дыхание, сердцебиение, в тяжелых случаях — судороги. Во время приступа лицо приобретает синюшный оттенок, появляются слезотечение, кровоизлияние под конъюнктиву глаз.
Лечение заболеваний органов дыхания

Если у ребенка наблюдаются приступы кашля с затруднением дыхания, необходимо немедленно обратиться за помощью к педиатру. Такие симптомы указывают на развитие патологии дыхательной системы вследствие попадания инфекции.
Сильные спазмы сопровождаются:
- интоксикацией организма;
- плаксивостью;
- снижением аппетита;
- повышением температуры тела;
- выделением мокроты;
- одышкой;
- рвотным рефлексом;
- диареей;
- сухим или мокрым кашлем;
Когда присутствуют затрудненное дыхание при вдохе и кашель, важно вовремя поставить правильный диагноз и начать соответствующее лечение. Для успешного лечения простудных болезней используют в комплексе традиционные и народные методы.
Как правило, доктор выписывает следующие препараты.
- Бронходилаторы — медикаменты, расширяющие просветы в бронхах и обеспечивающие свободное перемещение выработанной слизи, благодаря чему она лучше выводится из организма. Форма введения таких лекарств любая и зависит от тяжести недуга. Это могут быть инъекции или таблетки: «Эуффилин», «Теофиллин», «Аминофиллин», «Теопэк».
- Ингаляционные процедуры для облегчения затрудненного дыхания и улучшения проходимости дыхательных путей. При бронхите и других болезнях инфекционного характера применяют «Амбробене», «АЦЦ», «Вентолин», «Беротек», «Беродуал» а также минеральную воду, эфирные масла и отвары лекарственных растений.
- Глюкокортикостероидные гормональные препараты назначают в особых случаях, когда состояние пациента оказывается запущенным. Лекарства этой группы оказывают мощное противовоспалительное и иммуностимулирующее действие, подавляя активность ферментов, вызывающих разрушительные процессы в тканях. В схему лечения могут быть включены «Корифен», «Кортизол», «Преднизалон».
- Применение отхаркивающих медикаментов, к которым относятся: «Лазолван», «Бромгексин», «Мукалтин», «Проспан», «Флавамед», а также грудные сборы и отвары на основе лекарственных трав алтея, подорожника, багульника, плюща, мать-и-мачехи. Их пьют, когда присутствует сухой кашель, и тяжело дышать.
- Если у маленького пациента наблюдается одышка при вдохе из-за затяжного бронхита или пневмонии, поможет антибиотикотерапия. Для облегчения состояния больного назначают препараты широкого спектра действия, механизм которых основан на уничтожении бактериальной клетки или снижении ее активности. Лекарства этой группы подбирает врач, учитывая возраст пациента и индивидуальные особенности организма.
- Лечение и профилактика болезней органов дыхания может осуществляться не только с помощью медикаментов, но и оксигенотерапией. Это использование кислорода в переносных баллонах для кратковременных ингаляций. Показаниями к применению методики являются обструктивная болезнь легких, отек легкого, дыхательная недостаточность. В особо тяжелых случаях используют аппарат для искусственной вентиляции легких.
Причины
Недомогание у ребенка в виде учащенного дыхания может быть вызвано:
- стрессовыми ситуациями;
- простудными заболеваниями;
- последствиями сердечнососудистых заболеваний.
Дети, в основном, не могут объяснить различные недомогания и часто даже не понимают, как выразить свое беспокойство. Именно поэтому в данной ситуации максимально внимательными должны быть родители.
Стресс — первоочередная причина, из-за которой у ребенка может появиться учащенное дыхание. После стрессового приступа малыш, как во сне, так и бодрствуя, может ощущать общее недомогание, потерю чувствительности в конечностях и многое другое, что и приводит к развитию заболевания.
Причиной возникновения учащенного дыхания бывает также обычная простуда или, к примеру, бронхиальная астма. Активное течение данного заболевания может выражаться как приступ тахипноэ перед появлением симптомов самой астмы
Таким образом, если ваш ребенок почувствовал серьезное недомогание, и вы отметили наличие учащенного дыхательного ритма во сне, стоит уделить пристальное внимание данному симптому.
В качестве симптоматики тахипноэ может присутствовать и при хроническом бронхите. Помимо самого учащенного дыхания, в таком случае наблюдаются следующие симптомы:
- температура;
- кашель;
- низкий аппетит;
- общая слабость.
Если вы обнаружили у ребенка хотя бы один из перечисленных признаков, стоит обратиться к терапевту.
Чего родителям делать нельзя
Запомните:
- Нельзя пытаться вылечить ребенка с изменившимся характером дыхания народными средствами самостоятельно. Это опасно уже по той причине, что используемые в нетрадиционной медицине травы и вещества природного происхождения могут вызвать у ребенка сильную аллергию. А при аллергическом изменении дыхания, при крупе, при стенозе любого отдела дыхательных путей это может оказаться смертельным.

- Даже если дома имеются ингалятор и небулайзер, не стоит делать ингаляции самостоятельно, без назначения врача. Не всегда ребенку идут на пользу паровые ингаляции, иногда они вредят. Небулайзером вообще следует пользоваться только по рекомендации специалиста, поскольку этот прибор предназначен для создания мелкодисперсной взвеси лекарственных препаратов, а не для распыления отвара ромашки или эфирного масла. От неуместных и неправильных ингаляций дети страдают сильнее, чем от бронхита или фарингита.


- Нельзя игнорировать симптомы нарушения дыхания и развития дыхательной недостаточности, даже если иных очевидных признаков болезни нет. Во многих случаях ребенку даже с тяжелыми патологиями можно помочь, если своевременно вызвать врача.
Детская смертность в результате развития дыхательной недостаточности, по статистике, имеет место быть в основном при запоздалом обращении в медицинское учреждение.
- Патологических причин для появления затрудненного или хриплого дыхания в природе существует значительно больше, чем причин естественные и безобидных, а потому не стоит надеяться, что все «рассосется» само собой. В ожидании врача или «Скорой помощи» нельзя оставлять ребенка ни на минуту без внимания. Чем труднее и тяжелее дыхание, тем более бдительным должен быть контроль.

- Нельзя применять без согласования с врачом любые лекарственные препараты. Особенно это касается широко разрекламированных спреев и аэрозолей, которые, если верить телерекламе «мгновенно облегчают дыхание». Такие препараты могут вызвать мгновенный спазм гортани у детей, которым еще не исполнилось 3 лет.
- Еще одна распространенная родительская ошибка, которая дорого обходится детям, — давать при появлении кашля «что-нибудь от кашля». В результате при мокром кашле ребенку дают противокашлевые средства, подавляющие работу кашлевого центра в головном мозге, а это приводит к застою мокроты, воспалению легких и развитию дыхательной недостаточности.
Чтобы не допустить тотальной ошибки, лучше не давать никаких лекарств при нарушении дыхания вплоть до прибытия врача.
Причины тяжелого дыхания и кашля
В норме у здорового человека легкие работают на вдохе и расслабляются на выдохе, поэтому отчетливо прослушивается только вдох. Воспалительные процессы или анатомо-физиологические особенности, затрагивающие воздухоносные пути, изменяют уровень громкости дыхательных шумов на выдохе. Дыхание, при котором звуки при выдохе и вдохе одинаковые называют жестким.
У детей первых месяцев жизни такое состояние объясняется недоразвитием альвеол и мышечных волокон. Проблема не требует проведения терапевтических мероприятий, а решается путем создания благоприятного микроклимата в помещении, увеличения частоты и длительности прогулок, обильного питьевого режима.
Беспокойство вызывает тяжелое дыхание у ребенка и кашель в комплексе с высокой температурой тела, хрипами, насморком, слабостью, что указывает на серьезные патологии дыхательной системы.

Тяжелое дыхание свидетельствует о воспалении дыхательных путей или наличии скопления слизи в бронхах:
- ОРВИ, ОРЗ. Локализация в проекции респираторных путей патогенных штаммов провоцирует усиленную выработку секрета, который выстилает поверхность трахеобронхиального дерева, в результате дыхание становится тяжелым, с хрипотцой. Аккумуляция мокроты в незначительных объемах не вызывает опасности для здоровья. Организм через кашлевой рефлекс очищается от слизи, вирусов, бактерий, продуктов их жизнедеятельности.
- Бронхиальную астму. В зависимости от степени прогрессирования болезнь проявляется разными симптомами: от свистящего дыхания, кашля до одышки, стеснения в области грудной клетки, приступов удушья. Предпосылками для развития патологии выступают агрессивные внешние факторы (пыль, аллергены, химическое и механическое раздражение, погодные условия) и внутренние (дефекты иммунной и эндокринной системы, бронхиальная гиперактивность, генетическая предрасположенность).
- Бронхит. Начальная стадия воспаления бронхов напоминает простуду: першение и боль в горле, изменение субфебрильных показателей, недомогание, сонливость, непродуктивный кашель, переходящий в мокрый. Откашливается мокрота белого, желтого или зеленого цвета. При хроническом течении патологические процессы затрагивают внутренние слои бронхов. Возрастает риск атрофии альвеол, что проявляется затрудненным дыханием, сухими хрипами, одышкой, малопродуктивным кашлем, усиливающимся утром и после сна. Ознакомьтесь с лучшими сиропами от кашля при бронхите.
- Пневмонию. Выражается в учащении и жесткости дыхания, кашле разной продуктивности, изменении цвета кожных покровов, головокружении, тошноте, мышечной боли. Косвенные симптомы у грудных детей проявляются частым срыгиванием, отказом от груди, капризностью, беспокойством.
Причиной кашля, сложностей выполнения вдоха-выдоха могут быть ларингиты, фарингиты, коклюш и паракоклюш, дифтерия, корь, , рак гортани.
Для справки! Ранее полученная травма носа или рост носоглоточной миндалины (аденоиды) ухудшают качество дыхания, нарушая дренажную функцию органов дыхательной системы.
Жесткое дыхание и кашель вызывает подозрения на аллергию. При непосредственном контакте раздражитель провоцирует выброс гистамина, который приводит к появлению отека, кашля, аускультации посторонних звуков при выдохе, одышки, заложенности носа.
У ребенка сухой кашель и очень тяжелое дыхание с хрипами, удушьем, посинением носогубного треугольника может возникать при попадании в горло посторонних субстанций, мелких предметов, что чаще свойственно детям дошкольного возраста.
Симптомы недуга
Затрудненное дыхание и нехватка воздуха причины может иметь разные, но сначала нужно разобраться с симптоматикой.Проблемы с дыханием могут быть самого разного типа, есть такой тип людей, которые просто испытывают нехватку кислорода, из-за этого они не могут сделать ни свободного вдоха ни выдоха. И здесь результат может быть самым плачевным, вплоть до того, что возникает удушье.
Все этим негативные симптомы усиливаются под воздействием определенных факторов:
- человек сильно волнуется;
- стрессовая ситуация;
- в помещении очень душно;
- человек лежит;
- быстрая ходьба;
- сильный кашель;
- к горлу подступает комок, начинает тошнит;
- одежда стесняет движения в грудной области.
Если при дыхании не хватает воздуха, то это патология, причем она может быть настолько опасной, что жизни человека угрожает опасность. Это называется удушьем, а когда начинается кислородный голод, то начинается компенсация в виде частых вдохов и выдохов. Такое явление носит название диспноэ. Такое явление не редко является следствием тяжелых недугов, которые подвержены внутренние органы. Но сюда не стоит относить больных астмой, так как здесь может помочь специальный ингалятор. Также не стоит путать такую ситуацию с той, когда если ребенок подавился и задыхается, здесь совсем иные причины.

Когда не хватает воздуха, то глубина дыхательного процесса происходит с нарушениями. Причем, удушье бывает острым и хроническим. При таком недуге есть проблемы коммуникативного характера, наступает вялость мышц. Трудно на чем-то сконцентрироваться, и это тоже следствие того, что нехватка кислорода мешает в нормально режиме работать головному мозгу. Здесь все находится в связи с физическим состоянием больного, то есть человек очень быстро устает, если совершает самую легкую физическую работу. Причем, может быть боль в правом подреберье, которая также может возникнуть по причине затруднённого дыхания. Причем, все это может сопровождаться сильными болями в боку.
Если недуг начинает прогрессировать, то возникают болевые ощущения, а область грудной клетки как будто бы сдавливается. Проблемы с дыханием уже ощущается, даже когда человек спокоен, наступает черед одышки. Когда человек вдыхает и выдыхает, слышатся звуки, которые свистят и хрипят. Возможна высокая температура, человек мучается от комка в горле, глотать ему тяжело. Ему трудно лежать, а значит и спать, так что спать он предпочитает полусидя.
Как лечить
Что делать, если ребенок кашляет и тяжело дышит? Чтобы оказать грамотную помощь потребуется консультация специалиста. Наличие посторонних шумов отоларинголог определяет во время диагностического осмотра, прослушивая внутренние органы стетоскопом.
Отклонение от нормы в процессе дыхания не всегда требует консервативного лечения. Когда неприятные симптомы связаны с аллергией, необходимо идентифицировать и ограничить контакт с возбудителем.
Чаще всего источником аллергической реакции выступает:

Поставить объективный диагноз может педиатр на основании аускультации (прослушивания) внутренних органов
- комнатная пыль;
- перьевые подушки, матрасы;
- резкие запахи в комнате;
- шерсть домашних животных;
- плесень;
- споры растений;
- пищевые продукты;
- лекарственные средства.
Для устранения симптомов аллергии и их профилактики назначают антигистаминные препараты. Их активные компоненты уменьшают количество выброса биогенного амина из тучных клеток, который оказывает влияние на дыхательные пути.
В педиатрической практике предпочтение отдают медикаментам второго и третьего поколения:
- «Лоратадину»;
- «Цетиризину»;
- «Аллергодилу»;
- «Кларитину»;
- «Цетрину».
Комплексное терапевтическое действие (спазмолитическое, противовоспалительное, противозудное) наступает мгновенно, сохраняется до 24 часов. Они хорошо абсорбируются в ЖКТ, не вызывают тахифилаксии, не воздействуют на нервную систему, имеют минимум противопоказаний.
Совет! С точностью определить повышенную чувствительность организма к аллергену можно с помощью аллерготестов.
Когда кашель и жесткое дыхание – остаточные признаки простуды, в компетенции родителей создать благоприятные условия для полноценного выздоровления:
- проветривать помещение дважды в день;
- чаще гулять на свежем воздухе, если позволяют погодные условия, состояние малыша;
- контролировать уровень влажности в комнате (50-65%), температурный режим (днем 21⁰С, ночью 18-19⁰С);
- увеличить дневную норму воды (это может быть теплый чай, молоко, травяные отвары, настои, щелочная вода);
- выполнять утром и вечером ингаляции натрием хлоридом. Как вариант дышать над отварным картофелем, отварами из растений (мать-и-мачехи, ромашки, подорожника, мяты перечной, корня алтея), эфирными маслами;
- изменить положение тела ребенка во время сна (приподнять изголовье, чтобы предотвратить раздражение кашлевых рецепторов слизью);
- подвергать организм умеренной физической нагрузке.
Меры профилактического характера будут эффективны, если состояние ребенка не ухудшают дополнительные неприятные симптомы.
Комплексного лечения требует тяжелое дыхание и кашель, спровоцированное инфекционными агентами (вирусами, бактериями, грибками). Определив чувствительность микроорганизмов, отоларинголог подбирает антибактериальный препарат.
С первых месяцев жизни разрешены «Сумамед», «Зиннат», «Аугментин», «Азитромицин». Время, кратность приема определяет доктор в индивидуальном порядке. В среднем для достижения положительной динамики, предотвращения рецидивов понадобится 7 дней.
Нюанс! По рекомендациям специалиста в отдельных случаях спазматический непродуктивный кашель подавляют противокашлевыми препаратами («Синекодом», «Глаувентом», «Либексином», «Стоптуссином»).
При большом скоплении жидкости в дыхательных путях из-за чего возникают трудности с дыханием, назначают отхаркивающие средства:
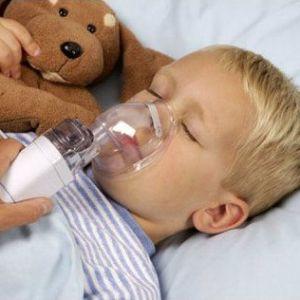
Ингаляции при кашле и тяжелом дыхании разжижают слизь, что облегчает процесс выведения мокроты, снижают частоту и интенсивность спастических выдохов, сокращая сроки выздоровления
- «Проспан»;
- «Геделикс»;
- «Плющ»;
- «Термопсис»;
- «Пертуссин»;
- Грудной сбор № 2, 3.
Препараты усиливают секрецию бронхов, изменяют ее реологические свойства, ускоряют отток мокроты из нижних дыхательных путей к верхним, с последующей эвакуацией во внешнюю среду, предотвращая застойные явления.
С двухлетнего возраста разрешены муколитики. Они снижают вязкость и плотность секретируемого, улучшают транспортировку слизи, повышают эффективность газообмена. В качестве примера можно привести «Флуимуцил», «Бромгексин», «Либексин Муко», «Лазолван».
Отхаркивающие и муколитические средства имеют разный принцип действия, поэтому не назначаются одновременно. Вне зависимости от этиологического фактора выбором, комбинированием препаратов должен заниматься специалист, учитывая возраст и анамнез пациента, противопоказания, особенности течения болезни.

